آب و اﻟﮑﺘﺮوﻟﯿﺖ (و اﺳﯿﺪ و ﺑﺎز):
ﮐﻠﯿﻪ ﺑﻌﺪ از ﻣﻐﺰ ﭘﯿﭽﯿﺪهﺗﺮﯾﻦ ﻓﯿﺰﯾﻮﻟﻮژي را در ﺑﺪن دارد.
اﻫﺪاف درس:
.1آب در ﺑﺪن ﭼﮕﻮﻧﻪ ﺗﻮزﯾﻊ ﻣﯽﺷﻮد؟ (ﺗﻮزﯾﻊ ﮐﻤﯽ و ﮐﯿﻔﯽ آن)
.2ﺣﺠﻢ آب ﺑﺪن واﺑﺴﺘﻪ ﺑﻪ ﭼﯽ ﻫﺴﺖ و در ﺷﺮاﯾﻂ ﻓﯿﺰﯾﻮﻟﻮژﯾﮏ ﭼﮕﻮﻧﻪ ﺗﻨﻈﯿﻢ ﻣﯽﺷﻮد؟
.3ﮐﻤﺒﻮد ﺣﺠﻢ ﯾﻌﻨﯽ ﭼﻪ؟ اﻧﻮاع و ﻋﻼﺋﻢ و ﺗﺸﺨﯿﺺ آن و اﺻﻮل درﻣﺎن آن (آن ﻗﺴﻤﺘﯽ ﮐﻪ ﻣﺮﺑﻮط ﺑﻪ ﻓﯿﺰﯾﻮﭘﺎﺗﻮﻟﻮژي ﻣﯽﺷﻮد)
.4اﻓﺰاﯾﺶ ﺣﺠﻢ ﯾﻌﻨﯽ ﭼﻪ؟ اﻧﻮاع و ﻋﻼﺋﻢ و ﺗﺸﺨﯿﺺ آن و اﺻﻮل درﻣﺎن آن ﺗﻤﺮﮐﺰ ﻣﺎ روي ﻣﮑﺎﻧﯿﺴﻢ ﻫﺎﺳﺖ و ﯾﮏ ﻣﻘﺪار راﺟﻊ ﺑﻪ ﺗﺸﺨﯿﺺ و ﻋﻼﺋﻢ. درﻣﺎن ﻫﻢ ﻓﻘﻂ در ﺣﺪ اﺻﻮل (و ارﺗﺒﺎط آن ﺑﺎ ﻓﯿﺰﯾﻮﭘﺎﺗﻮﻟﻮژي)
.1 ﺗﻮزﯾﻊ آب در ﺑﺪن:
ﺣﺠﻢ ﻋﻤﺪهاي از ﺑﺪن آب اﺳﺖ.
ﺑﻪ ﻃﻮر ﻣﯿﺎﻧﮕﯿﻦ در ﺧﺎﻧﻢﻫﺎ %50 (ﺑﻪ دﻟﯿﻞ ﺑﺎﻻﺗﺮ ﺑﻮدن ﭼﺮﺑﯽ) و در آﻗﺎﯾﺎن %60 وزن ﺑﺪن آب اﺳﺖ.
در ﭘﯿﺮي (ﺑﻌﺪ از 70 ﺳﺎﻟﮕﯽ) ﻫﻢ ﺑﻪ ﻃﻮر ﻣﯿﺎﻧﮕﯿﻦ ﺣﺪود %10ﮐﻤﺘﺮ ﻣﯽﺷﻮد.
ﻣﺜﺎل: در ﯾﮏ ﻣﺮد ﺑﺎﻟﻎ ﺑﺎ وزن70ﮐﯿﻠﻮﮔﺮم، ﺣﺪود 42ﻟﯿﺘﺮ آّب وﺟﻮد دارد.
ﭘﺲ ﺑﻪ ﻃﻮر ﻣﯿﺎﻧﮕﯿﻦ %60 وزن ﺑﺪن ﻣﺎ آب اﺳﺖ.
ﮐﻞ آب ﺑﺪن total body water) ﯾﺎ (TBW ﺑﻪ دو ﻗﺴﻤﺖ اﺳﺎﺳﯽ ﺗﻘﺴﯿﻢ ﻣﯽﺷﻮد:
.1آب داﺧﻞ ﺳﻠﻮﻟﯽ ﯾﺎ 2/3 :intracellular fluid (ICF) ﯾﺎ 28 ← %40 ﻟﯿﺘﺮ
.2آب ﺧﺎرج ﺳﻠﻮﻟﯽ ﯾﺎ 1/3 :extracellular fluid (ECF) ﯾﺎ 14← %20 ﻟﯿﺘﺮ
ﺻﻔﺣﮫ ۱ از ۲۱ ﺧﻮد ECF ﺑﻪ دو ﺑﺨﺶ ﺗﻘﺴﯿﻢ ﻣﯽﺷﻮد:
.1ﻣﺎﯾﻊ ﻣﯿﺎنﺑﺎﻓﺘﯽ ﯾﺎ 3/4 :IF (interstitial fluid) ﯾﺎ 10,5 ←%15 ﻟﯿﺘﺮ
.2ﺑﺨﺶ داﺧﻞ ﻋﺮوﻗﯽ (ﭘﻼﺳﻤﺎ): 1/4 ﯾﺎ ← %5 ﺷﺮﯾﺎﻧﯽ (%30) و ورﯾﺪي((%70
ﻧﮑﺘﻪ: ﺣﺠﻢ ﭘﻼﺳﻤﺎ ﻣﻌﺎدل ﺣﺠﻢ ﺧﻮن ﻧﯿﺴﺖ. ﺣﺪود 5 ﻟﯿﺘﺮ از ﺑﺪن ﺧﻮن اﺳﺖ ﮐﻪ 3,5 ﻟﯿﺘﺮ آن ﭘﻼﺳﻤﺎ و 1,5 ﻟﯿﺘﺮ آن ﺳﻠﻮل ﻫﺎي ﺧﻮﻧﯽ RBC,WBC) و ﭘﻼﮐﺖ) اﺳﺖ ﮐﻪ ﺣﺠﻢ total ﺧﻮن ﺣﺪود %7 وزن اﺳﺖ ←
(ﻣﺜﻼً در ﻓﺮد 70 ﮐﯿﻠﻮﯾﯽ، ﺣﺠﻢ ﺧﻮن ﺑﺮاﺑﺮ اﺳﺖ ﺑﺎ: (%7×70=4,9
ﻧﮑﺘﻪ: ICF را در ﺑﺎﻟﯿﻦ ﻧﻤﯽﺗﻮان اﻧﺪازهﮔﯿﺮي ﮐﺮد وﻟﯽ ECF را ﻣﯽﺗﻮان اﻧﺪازه ﮔﺮﻓﺖ. ﭘﺲ ﻣﻨﻈﻮرﻣﺎن از اﺧﺘﻼﻻت ﺣﺠﻢ، اﺧﺘﻼﻻت ﺣﺠﻢ ECF اﺳﺖ.
ECF و ICF ﺑﺎ ﻫﻢ در ارﺗﺒﺎطاﻧﺪ، ﺑﻪ ﮔﻮﻧﻪاي ﮐﻪ ﺗﻐﯿﯿﺮ در ﻣﺤﺘﻮﯾﺎت ECF روي ﺣﺠﻢ ICF ﻫﻢ اﺛﺮ ﻣﯽﮔﺬارد وﻟﯽ از ﻧﻈﺮ آب و اﻟﮑﺘﺮوﻟﯿﺖ ﺑﻪ دﻟﯿﻞ وﺟﻮد ﭘﻤﭗﻫﺎ درﻏﺸﺎي ﺳﻠﻮل ﺑﺎ ﻫﻢ ﻣﺘﻔﺎوتاﻧﺪ (ﺗﺒﺎدل اﻟﮑﺘﺮوﻟﯿﺖﻫﺎ ﻣﺘﻔﺎوت اﻧﺠﺎم ﻣﯽﺷﻮد).
ﻋﻤﺪهي ﺗﻔﺎوت ﭘﻼﺳﻤﺎ و IF در ﭘﺮوﺗﺌﯿﻦ اﺳﺖ زﯾﺮا ﭘﺮوﺗﺌﯿﻦ از ﺟﺪار رگ ﻋﺒﻮر ﻧﻤﯽﮐﻨﺪ وﻟﯽ ﭘﻼﺳﻤﺎ و IF در اﻟﮑﺘﺮوﻟﯿﺖﻫﺎي ﻋﻤﺪه ﻣﺜﻞ ﺳﺪﯾﻢ،ﮐﻠﺴﯿﻢ، ﺑﯽﮐﺮﺑﻨﺎت و … ﻫﯿﭻ ﺗﻔﺎوﺗﯽ ﻧﺪارﻧﺪ ﭼﻮن اﯾﻦ ﻣﻮاد ﺑﻪ راﺣﺘﯽ از اﻧﺪوﺗﻠﯿﻮم رد ﻣﯽ ﺷﻮﻧﺪ. ﺣﺎل اﮔﺮ ﺟﺪار اﻧﺪوﺗﻠﯿﻮم ﻧﻔﻮذﭘﺬﯾﺮياش ﺑﯿﺸﺘﺮ ﺷﻮد، ﻣﻤﮑﻦ اﺳﺖ ﭘﻼﺳﻤﺎ ﺑﻪ ﻣﺎﯾﻊﻣﯿﺎن ﺑﺎﻓﺘﯽ ﻧﺸﺖ ﮐﻨﺪ و ﻏﻠﻈﺖ ﭘﺮوﺗﺌﯿﻦ داﺧﻞ رگ اﻓﺖ ﻣﯽﮐﻨﺪ و اﯾﻦ ﭘﺮوﺳﻪ ﺑﻪ ادم ﻣﯽ اﻧﺠﺎﻣﺪ(ﮐﻪ ﺑﻌﺪاً ﺑﻬﺶ اﺷﺎره ﺧﻮاﻫﯿﻢ ﮐﺮد).
.2 ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺗﻨﻈﯿﻢ ﺣﺠﻢ ECF در ﺣﺎﻟﺖ ﻓﯿﺰﯾﻮﻟﻮژﯾﮏ:
***ﯾﮏ ﺟﻤﻠﻪي اﺳﺎﺳﯽ: ﺣﺠﻢ ECF واﺑﺴﺘﻪ اﺳﺖ ﺑﻪ ﻣﯿﺰان (ﻧﻪ ﻏﻠﻈﺖ) total ﺳﺪﯾﻢ ﻣﻮﺟﻮد در ﻣﺎﯾﻊ ﺧﺎرج ﺳﻠﻮﻟﯽ و ارﺗﺒﺎط ﺳﺪﯾﻢ ﺑﺎ ECF ﻣﺴﺘﻘﯿﻢ اﺳﺖ.
*ﺑﯿﻦ ﻣﯿﺰان و ﻏﻠﻈﺖ ﺗﻔﺎوت ﻫﺴﺖ! (ﻣﺜﺎل:1kg ﺷﮑﺮ را در 1lit آب ﺣﻞ ﻣﯽﮐﻨﯿﻢ. ﻣﯿﺰان ﺷﮑﺮ: 1kg، ﻏﻠﻈﺖ
ﺷﮑﺮ: (1kg/lit
ﭘﺲ ﺑﺮاي ﺗﻨﻈﯿﻢ ﺣﺠﻢ ﻣﺎﯾﻌﺎت ﺑﺪن، ﺑﺎﯾﺪ ﻣﯿﺰان ﺳﺪﯾﻢ را ﺗﻨﻈﯿﻢ ﮐﻨﯿﻢ. ﮐﻠﯿﻪ ﻋﻤﺪهﺗﺮﯾﻦ ارﮔﺎﻧﯽﺳﺖ ﮐﻪ اﯾﻦ ﺗﻨﻈﯿﻢ را اﻧﺠﺎم ﻣﯽدﻫﺪ (از ﻃﺮﯾﻖ اﻓﺰاﯾﺶ ﯾﺎ ﮐﺎﻫﺶ دﻓﻊ ﮐﻠﯿﻮي ﺳﺪﯾﻢ).
از ﮐﻞ ﺣﺠﻢ IF ) ECF، ﺷﺮﯾﺎﻧﯽ و ورﯾﺪي) ﻓﻘﻂ ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽﺳﺖ ﮐﻪ اﻫﻤﯿﺖ ﺑﯿﺸﺘﺮي دارد. در واﻗﻊ ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ ﺑﻪ دﻟﯿﻞ ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ ﺑﺎﻓﺖﻫﺎ ﻣﻮﺳﻮم ﺑﻪ ﺣﺠﻢ ﻣﺆﺛﺮ ( effective arterial blood volume ((EABV) ﻣﯽﺑﺎﺷﺪ و اﮔﺮ اﯾﻦ ﺣﺠﻢ (EABV)ﮐﻢ ﺷﻮد، ﺑﺪن ﻓﮑﺮ ﻣﯽﮐﻨﺪ ﮐﻪ ﺣﺠﻢ ﮐﻠﺶ ﮐﻢ ﺷﺪه و ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺗﻨﻈﯿﻤﯽ را ﺑﻪ راه ﻣﯽاﻧﺪازد ﺗﺎ ﺣﺠﻤﺶ ﺑﻪ ﺣﺎﻟﺖ ﻧﺮﻣﺎل ﺑﺮﮔﺮدد.
ﻧﮑﺘﻪ: ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺗﻨﻈﯿﻤﯽ ﺣﺠﻢ ECF ﯾﮏ ﺗﻮان ﻣﺸﺨﺼﯽ دارﻧﺪ و اﮔﺮ ﺗﻐﯿﯿﺮات ﺑﯿﺶ از ﺣﺪ ﺑﺎﺷﺪ، ﺣﺎﻟﺖ ﻓﯿﺰوﭘﺎﺗﻮﻟﻮژﯾﮏ رخ ﻣﯽدﻫﺪ ﮐﻪ ﺑﻪ دو ﺻﻮرت اﺳﺖ:
اﻟﻒ) ﮐﺎﻫﺶ ﺣﺠﻢ ECF ﯾﺎ در واﻗﻊ EABV
ب ) اﻓﺰاﯾﺶ ﺣﺠﻢ ECF ﯾﺎ در واﻗﻊ EABV
اﻟﻒ: ﻣﮑﺎﻧﯿﺴﻢ ﻫﺎي ﺗﻨﻈﯿﻤﯽ در ﺣﺎﻟﺖ ﮐﺎﻫﺶ ﺣﺠﻢ:
ﺗﺤﺮﯾﮏ رﺳﭙﺘﻮرﻫﺎي high Pressure
1. baroreceptors
2. juxta-glomerular apparatus
1. ﺑﺎرورﺳﭙﺘﻮرﻫﺎﯾﯽ (baroreceptors) ﮐﻪ در:
ﺳﯿﻨﻮس ﮐﺎروﺗﯿﺪ (در زﯾﺮ زاوﯾﻪي ﻣﻨﺪﯾﺒﻞ) و ﻗﻮس آﺋﻮرت وﺟﻮد دارﻧﺪ.
در ﺻﻮرت اﻓﺖ ﻓﺸﺎر ﺧﻮن، ﺳﯿﺴﺘﻢﻫﺎي اﻓﺰاﯾﺶ ﻓﺸﺎر ﺧﻮن RAAS)، ﺳﻤﭙﺎﺗﯿﮏ، (ADH را ﻓﻌﺎل ﻣﯽﮐﻨﻨﺪ ﺗﺎ ﺑﺎ اﻓﺰاﯾﺶ ﺿﺮﺑﺎن ﻗﻠﺐ ﮐﺎﻫﺶ ﻓﺸﺎر ﺟﺒﺮان ﺷﻮد.ﭘﺲ اﮔﺮ ﻗﺮار ﺑﺎﺷﺪ، اﯾﻨﻬﺎ ﺗﺤﺮﯾﮏ ﺷﻮﻧﺪ، ﺑﺎﯾﺪ اﻧﻘﺪر ﺣﺠﻢ ﮐﻢ ﺷﻮد ﺗﺎ ﻓﺸﺎر ﺧﻮن اﻓﺖ ﮐﻨﺪ.
ﻧﮑﺘﻪ: اﮔﺮ ﺣﺪود % 10 از ﺣﺠﻢ ﺧﻮن ﮐﻢ ﺷﻮد، ﺑﺎرورﺳﭙﺘﻮرﻫﺎ ﻓﻌﺎل ﻣﯽﺷﻮﻧﺪ.
2. دﺳﺘﮕﺎه ژوﮐﺴﺘﺎ – ﮔﻠﻮﻣﺮال آﭘﺎراﺗﻮس (juxta-glomerular apparatus) ﯾﺎ ﺳﺎﺧﺘﺎر ﻣﺠﺎور ﮔﻠﻮﻣﺮوﻟﯽ:ﺑﺨﺸﯽ از ﺗﻮﺑﻮل دﯾﺴﺘﺎل و ﺷﺮﯾﺎﻧﭽﻪي آوران و واﺑﺮان ﯾﮏ ﺳﺮي ﺳﻠﻮلﻫﺎي ﺧﺎﺻﯽ دارﻧﺪ ﮐﻪ ﺑﻪ ﺗﻐﯿﯿﺮات ﺣﺠﻢ ﺣﺴﺎس ﺑﻮده و در ﺻﻮرت ﮐﺎﻫﺶ ﺣﺠﻢ ﯾﮏ ﺳﺮي ﻣﻮاد از ﺟﻤﻠﻪ رﻧﯿﻦ ﺗﺮﺷﺢ ﻣﯽﮐﻨﻨﺪ (از ﻃﺮﯾﻖ .(RAAS
واﺳﻄﻪ ﻫﺎﯾﯽ ﮐﻪ اﯾﻦ ﺳﻨﺴﻮرﻫﺎ از آﻧﻬﺎ اﺳﺘﻔﺎده ﻣﯽﮐﻨﻨﺪ:
1- ﺳﯿﺴﺘﻢ ﺳﻤﭙﺎﺗﯿﮏ: ﺑﻪ ﻫﻤﯿﻦ دﻟﯿﻞ ﻓﺮدي ﮐﻪ ﻓﺸﺎر ﺧﻮﻧﺶ ﻣﯽاﻓﺘﺪ، ﺿﺮﺑﺎن ﻗﻠﺒﺶ ﺑﺎﻻ ﻣﯽرود.
2- ﺳﯿﺴﺘﻢ رﻧﯿﻦ آﻧﮋﯾﻮﺗﺎﻧﺴﯿﻦ آﻟﺪﺳﺘﺮون (RAAS)
3- ﻫﻮرﻣﻮن ﺿﺪ ادراري :(ADH)(AVP) از ﻫﯿﭙﻮﺗﺎﻻﻣﻮس ﺗﺮﺷﺢ و در ﻫﯿﭙﻮﻓﯿﺰ ﺧﻠﻔﯽ ذﺧﯿﺮه ﻣﯽ ﺷﻮد.
ﻣﺎﺣﺼﻞ ﻫﻤﻪي اﯾﻦ ﺗﻨﻈﯿﻤﺎت ﮐﺎﻫﺶ دﻓﻊ ﮐﻠﯿﻮي ﺳﺪﯾﻢ (و اﻓﺰاﯾﺶ ﺑﺎزﺟﺬب ﺗﻮﺑﻮﻟﯽ) اﺳﺖ ﮐﻪ ﺳﺪﯾﻢ ECF زﯾﺎد ﺷﻮد و ﺣﺠﻢ ECF را ﺑﯿﺸﺘﺮ ﮐﻨﺪ.ﻧﮑﺘﻪ: ADH ﺑﻪ ﻃﻮر ﻋﻤﺪه در ﺑﺎزﺟﺬب آب ﻣﻮﺛﺮ اﺳﺖ ﺑﻪ ﻋﻼوه ﮐﻤﯽ ﻫﻢ ﺑﺎﻋﺚ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ ﻣﯽﺷﻮد (ﺑﺎ اﺛﺮ روي ﻣﺠﺎري ﺟﻤﻊ ﮐﻨﻨﺪهو ﻗﻮس ﻫﻨﻠﻪ (ﮐﻪ اﺧﯿﺮاً ﺛﺎﺑﺖ ﺷﺪه اﺳﺖ)).
ﭘﺲ : ﺣﺠﻢ ← ↑ ﻣﯿﺰان ﺳﺪﯾﻢ ← ↑ دﻓﻊ ﮐﻠﯿﻮي ﺳﺪﯾﻢ ← ↑ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ ↓ (اﯾﻦ ﻗﺴﻤﺖ ﻣﺮﺑﻮط ﺑﻪ ﺟﺰوهي ﺳﺎل ﺑﺎﻻﯾﯽﺳﺖ):ﺗﻮﺿﯿﺢ در ﻣﻮرد ﻧﺤﻮهي ﻋﻤﻠﮑﺮد ﺳﻤﭙﺎﺗﯿﮏ: اﻃﺮاف ﺗﻮﺑﻮل ﭘﺮاﮔﺰﯾﻤﺎل اﻟﯿﺎف ﺳﻤﭙﺎﺗﯿﮏ وﺟﻮد دارد و وﻗﺘﯽ اﯾﻦ اﻟﯿﺎف ﺗﺤﺮﯾﮏ ﻣﯽﺷﻮﻧﺪ، اﯾﻦ واﺳﻄﻪﻫﺎ ﻣﺜﻞ اﭘﯽﻧﻔﺮﯾﻦ و ﻧﻮراﭘﯽﻧﻔﺮﯾﻦ ﺑﺎ دو ﻣﮑﺎﻧﯿﺴﻢ ﺑﺎﻋﺚ اﻓﺰاﯾﺶ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ ﻣﯽﺷﻮﻧﺪ:
-1ﻣﺴﺘﻘﯿﻤﺎً ﻧﺎﻗﻠﯽ را ﮐﻪ ﺑﺎﻋﺚ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ ﻣﯽﺷﻮد ﺗﺤﺮﯾﮏ ﻣﯽﮐﻨﻨﺪ.
-2 ﺑﺎ ﺗﺄﺛﯿﺮ ﺑﺮ ﺗﻮن ﺷﺮﯾﺎنﻫﺎي آوران و واﺑﺮان ﺑﺎﻋﺚ اﻓﺰاﯾﺶ ﻓﺸﺎر آﻧﮑﻮﺗﯿﮏ در ﻋﺮوق ﭘﺮيﺗﻮﺑﻮﻻر و ﮐﺎﻫﺶ ﻓﺸﺎر ﻫﻤﻮﺳﺘﺎﺗﯿﮏ ﻣﯽﺷﻮﻧﺪ و ﺑﺮ اﺳﺎس ﻗﺎﻧﻮن ﻓﺮاﻧﮏ–اﺳﺘﺎرﻟﯿﻨﮓ ﺑﺎﻋﺚ اﻓﺰاﯾﺶ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ و آب ﻣﯽﺷﻮﻧﺪ.
ب: ﻣﮑﺎﻧﯿﺴﻢ ﻫﺎي ﺗﻨﻈﯿﻤﯽ در ﺣﺎﻟﺖ اﻓﺰاﯾﺶ ﺣﺠﻢ:
ﺗﺤﺮﯾﮏ رﺳﭙﺘﻮر ﻫﺎي low Pressure
زﻣﺎﻧﯽ ﮐﻪ ﺣﺠﻢ ﺑﺎﻻ ﻣﯽرود ﻓﻌﺎل ﻣﯽﺷﻮﻧﺪ و ﻫﻮرﻣﻮﻧﯽ ﺑﻪ ﻧﺎم (atrial nutriuretive peptide ) ANP ﺗﻮﺳﻂ دﻫﻠﯿﺰ راﺳﺖ ﺗﺮﺷﺢ ﻣﯽﮐﻨﻨﺪ ﮐﻪ ﺑﺎﻋﺚ دﻓﻊ ﺳﺪﯾﻢ از ﮐﻠﯿﻪ ﻫﺎ ﻣﯽﺷﻮد.اﻟﺒﺘﻪ ﭘﭙﺘﯿﺪﻫﺎي دﻓﻊ ﮐﻨﻨﺪهي ﺳﺪﯾﻤﯽ ﮐﻪ از ﻣﻐﺰ ﯾﺎ از اﻧﺪوﺗﻠﯿﻮم ﻫﻢ ﺗﺮﺷﺢ ﻣﯽ ﺷﻮﻧﺪ دارﯾﻢ: BNP و CNP
در ﺻﻮرﺗﯽ ﮐﻪ ﺑﺪن ﻧﺘﻮاﻧﺪ اﯾﻦ ﮐﺎﻫﺶ ﯾﺎ اﻓﺰاﯾﺶ ﺣﺠﻢ را ﺑﺎ ﻣﮑﺎﻧﺴﯿﻢ ﻫﺎي ﻣﺨﺼﻮص ﺟﺒﺮان ﮐﻨﺪ، دﭼﺎر اﺧﺘﻼل ﻣﯽﺷﻮد (ﻫﺎﯾﭙﻮوﻟﻤﯽ ﯾﺎ ﻫﺎﯾﭙﺮوﻟﻤﯽ).اﻟﻒ: ﺗﻌﺮﯾﻒ و اﻧﻮاع ﻫﯿﭙﻮوﻟﻮﻣﯽ
ﺻﻔﺣﮫ ٤ از ۲۱ ﮐﻪ در دو ﺣﺎﻟﺖ رخ ﻣﯽدﻫﺪ:
-1 ﮐﺎﻫﺶ ﻧﺴﺒﯽ ﺣﺠﻢ: ﮐﻞ ﺣﺠﻢ IF) ECF ، ﺷﺮﯾﺎﻧﯽ و ورﯾﺪي) ﮐﺎﻫﺶ ﭘﯿﺪا ﻣﯽﮐﻨﺪ ﮐﻪ ﺑﻪ آن true hypovolemia ﯾﺎ absolute ﮔﻔﺘﻪ ﻣﯽ ﺷﻮد.
-2 ﮐﺎﻫﺶ ﻣﻄﻠﻖ ﺣﺠﻢ: ﻓﻘﻂ ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ (EABV) ﮐﺎﻫﺶ ﻣﯽﯾﺎﺑﺪ ﮐﻪ ﺑﻪ آن effective hypovolemia ﯾﺎ relative ﮔﻔﺘﻪ ﻣﯽﺷﻮد ﮐﻪ در اﯾﻦ ﺣﺎﻟﺖ ﻣﻤﮑﻦ اﺳﺖ ﺣﺠﻢ ورﯾﺪي و IF ﻧﺮﻣﺎل ﺑﺎﺷﺪ ﯾﺎ زﯾﺎد ﺷﻮد.
ﮐﺎﻫﺶ ﺣﺠﻢ ←ECFﮐﺎﻫﺶ ﻣﯿﺰان ﺳﺪﯾﻢ ←ECFﮐﺎﻫﺶ EABV (ﯾﻌﻨﯽ ﻓﻘﻂ ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ ﮐﻢ ﺷﻮد، ﺣﺠﻢ ورﯾﺪي و ﻣﯿﺎنﺑﺎﻓﺘﯽ ﺷﺎﯾﺪ زﯾﺎد ﺷﻮد)←ﮐﺎﻫﺶ ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ ﺑﺎﻓﺖﻫﺎاﻧﻮاع دﻓﻊ ﺳﺪﯾﻢ: .1ﮐﻠﯿﻮي .2ﺧﺎرج ﮐﻠﯿﻮي (ﮔﻮارش،ﭘﻮﺳﺖ،ﻓﻀﺎي ﺳﻮم) ﻣﺜﺎلﻫﺎي ﺑﺎﻟﯿﻨﯽ از :True hypovolemia
-1 ﮔﻮارش: اﺳﻬﺎل و اﺳﺘﻔﺮاغ
-2 ﭘﻮﺳﺖ: ﺗﻌﺮﯾﻖ ﺷﺪﯾﺪ (دوﻧﺪه ﻫﺎي ﻣﺎراﺗﻮن 10 اﻟﯽ 15 ﻟﯿﺘﺮ ﻋﺮق ﻣﯽﮐﻨﻨﺪ) و ﺳﻮﺧﺘﮕﯽ ﮐﻪ در آن ﺗﺄﮐﯿﺪ ﺑﺮ ﻣﺎﯾﻊ درﻣﺎﻧﯽ ﻣﯽﺷﻮد (در ﺑﯿﻤﺎران ﺳﻮﺧﺘﮕﯽ ﻋﺎﻣﻞ ﻣﺮگ ﻋﻔﻮﻧﺖ و ﻫﺎﯾﭙﻮوﻟﻤﯽ اﺳﺖ).-3 ﮐﻠﯿﻪ: ﻫﺮ ﻋﺎﻣﻠﯽ ﮐﻪ ﺑﺎﻋﺚ ﺷﻮد ﺣﺠﻢ ادرار و ﺳﺪﯾﻢ ادرار اﻓﺰاﯾﺶ ﯾﺎﺑﺪ ﻣﺜﻞ دﯾﻮرﺗﯿﮏ ﻫﺎ(وﺟﻪ ﻣﺸﺘﺮك
ﻫﻤﻪي دﯾﻮرﺗﯿﮏ ﻫﺎ اﻓﺰاﯾﺶ دﻓﻊ ﺳﺪﯾﻢ اﺳﺖ←ﮐﺎﻫﺶ ﺣﺠﻢ (ECF
-4 ﻓﻀﺎي ﺳﻮم : (third space ) ﯾﮏ ﺳﺮي ﻓﻀﺎﻫﺎﯾﯽ ﻫﺴﺘﻨﺪ ﮐﻪ ﻣﺴﺘﻘﯿﻤﺎً ﺑﺎ ﻋﺮوق در ارﺗﺒﺎط ﻧﯿﺴﺘﻨﺪ اﻣﺎ ﺑﻪ ﺻﻮرت ﻏﯿﺮ ﻣﺴﺘﻘﯿﻢ ﺗﺒﺎدل دارﻧﺪ ﻣﺜﻞ ﻓﻀﺎي ﺻﻔﺎﻗﯽ ﮐﻪ ﻣﺎﯾﻊ زﯾﺎدي در آن ﻣﯽﺗﻮاﻧﺪ ﺟﻤﻊ ﺷﻮد (ﺣﺪود 10 ﻟﯿﺘﺮ)، ﺣﻔﺮه ﻟﮕﻨﯽ: وﻗﺘﯽ اﺳﺘﺨﻮان ﻓﻤﻮر ﻣﯽﺷﮑﻨﺪ، ﺗﺎ 10 ﻟﯿﺘﺮ ﻣﯽ ﺗﻮاﻧﺪ در ﺣﻔﺮه ﻟﮕﻨﯽ آب ﺟﻤﻊ ﺷﻮد، ﺑﺪون آﻧﮑﻪ از ﻧﻈﺮ ﻇﺎﻫﺮي از ﺑﯿﺮون اﺗﻼﻓﯽ داﺷﺘﻪ ﺑﺎﺷﯿﻢ. ﺟﺪار رودهﻫﺎ وﻗﺘﯽ اﻧﺴﺪاد روده رخ ﺑﺪﻫﺪ (و ﯾﺎ ﭘﺎﻧﮑﺮاﺗﯿﺖ ) ﻣﻤﮑﻦ اﺳﺖ ﺗﺎ 10 اﻟﯽ 20 ﻟﯿﺘﺮ در ﺟﺪار رودهﻫﺎ ﻣﺎﯾﻊ ﺟﻤﻊ ﺷﻮد. داﺧﻞ ﻋﻀﻼتﻣﺜﻼً: در زﻟﺰﻟﻪﻫﺎ ﮐﻪ ﻓﺮد زﯾﺮ آوار دﭼﺎر راﺑﺪوﻣﯿﻮﻟﯿﺰ ﻣﯽﺷﻮد، در داﺧﻞ ﻋﻀﻼﺗﺶ ﻣﻤﮑﻦ اﺳﺖ ﻣﺎﯾﻊ ﺟﻤﻊ ﺷﻮد و ﺗﺎ 10 ﻟﯿﺘﺮ ﻣﻤﮑﻦ اﺳﺖ ﺑﺮﺳﺪ.
در اﯾﻦ ﺣﺎﻻت ﻣﻤﮑﻦ اﺳﺖ ﻓﺸﺎر ﻣﺮﯾﺾ ﺑﯿﻔﺘﺪ و دﻟﯿﻠﺶ را ﻣﺘﻮﺟﻪ ﻧﺸﻮﯾﻢ.
ﻧﮑﺘﻪ: ﻇﺮﻓﯿﺖ ﺗﺠﻤﻊ ﻣﺎﯾﻊ ﻓﻀﺎي ﭘﻠﻮر2 ﻟﯿﺘﺮ اﺳﺖ و در ﭘﺮﯾﮑﺎرد 200 ﺗﺎ 300 ﺳﯽ ﺳﯽ اﺳﺖ.
ﻧﮑﺘﻪ: ﺗﻌﺮﯾﻖ در روز در ﺣﺎﻟﺖ ﻃﺒﯿﻌﯽ 100 ﺗﺎ 200 ﺳﯽ ﺳﯽ اﺳﺖ ﻣﻀﺎف ﺑﺮ اﯾﻨﮑﻪ ﺑﺪن ﯾﮏ ﺳﺮي ﺣﻔﺮات دارد ﮐﻪ از آﻧﺠﺎ ﻫﻢ آب از دﺳﺖ ﻣﯽرود (دﻓﻊ ﻧﺎﻣﺤﺴﻮس) ﮐﻪ آن ﻫﻢ 300 ﺗﺎ 400ﺳﯽ ﺳﯽ اﺳﺖ و ﻣﺠﻤﻮﻋﺎً ﺣﺪود ﻧﯿﻢ ﻟﯿﺘﺮ آب از دﺳﺖ ﻣﯽرود.
ﭼﻨﺪ ﻣﺜﺎل ﺑﺎﻟﯿﻨﯽ از :effective hypovolemia
-1 ﻧﺎرﺳﺎﯾﯽ ﻗﻠﺐ (CHF) ﮐﻪ ﺑﺮون ده ﻗﻠﺒﯽ (COP/cardiac output) ﮐﺎﻫﺶ ﻣﯽﯾﺎﺑﺪ و ﺧﻮن داﺧﻞ ﺷﺮﯾﺎﻧﯽ ﻣﺎ ﮐﻢ ﻣﯽﺷﻮد وﻟﯽ ﺣﺠﻢ ورﯾﺪي زﯾﺎد ﻣﯽﺷﻮد، ﭼﻮن ﻗﻠﺐ ﺑﻪ ﺧﻮﺑﯽ ﭘﻤﭙﺎژ ﻧﻤﯽﮐﻨﺪ و ﺧﻮن در ﺳﯿﺴﺘﻢ ورﯾﺪي و ﻓﻀﺎي ﻣﯿﺎنﺑﺎﻓﺘﯽ ﺑﺎﻗﯽ ﻣﯽﻣﺎﻧﺪ.
ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺟﺒﺮاﻧﯽ در ﻣﺮﯾﺾ CHF ﺑﻪ ﺿﺮر ﺑﺪن اﺳﺖ زﯾﺮا ﺳﺪﯾﻢ اﺣﺘﺒﺎﺳﯽ ﺑﻪ درد ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ ﻧﻤﯽﺧﻮرد و در ورﯾﺪﻫﺎ و ﻓﻀﺎي ﻣﯿﺎنﺑﺎﻓﺘﯽ ﺗﺠﻤﻊ ﻣﯽﮐﻨﺪ و ادم ﻣﺮﯾﺾ را ﺑﺪﺗﺮ ﻣﯽﮐﻨﺪ و ﺣﺘﯽ ﻣﻤﮑﻦ اﺳﺖ ﺑﻪ رﯾﻪ ﭘﺲ زده و ادم رﯾﻪ اﯾﺠﺎد ﮐﻨﺪ و ﺑﺎﻋﺚ ﻣﺮگ ﺑﯿﻤﺎر ﺷﻮد!
-2 ﺳﯿﺮوز ﮐﺒﺪي (ﻧﺎرﺳﺎﯾﯽ ﮐﺒﺪ): ﮐﻪ در آن ورﯾﺪﻫﺎي اﺣﺸﺎﯾﯽ ﮔﺸﺎد ﻣﯽﺷﻮﻧﺪ (ﺑﻪ ﻋﻠﺖ وﺟﻮد ﻧﯿﺘﺮﯾﮏ اﮐﺴﯿﺪ) و اﺣﺘﺒﺎس ﺧﻮن در آن رخ ﻣﯽدﻫﺪ و ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ ﮐﻢ ﻣﯽﺷﻮد وﻟﯽ ﺣﺠﻢ ورﯾﺪ ﭘﻮرت زﯾﺎد ﺷﺪه اﺳﺖ.
ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺟﺒﺮاﻧﯽ راه ﻣﯿﻔﺘﺪ اﻣﺎ ﺑﻪ درد ﻧﻤﯿﺨﻮرد و ادم ﻣﺮض را ﺑﺪﺗﺮ ﻣﯽ ﮐﻨﺪ. در اﯾﻨﺠﺎ ﻣﻤﮑﻦ اﺳﺖ ﻣﺎﯾﻊ در ﺻﻔﺎق ﺟﻤﻊ ﺷﻮد و آﺳﯿﺖ اﯾﺠﺎد ﮐﻨﺪ.
ﻧﮑﺘﻪ: ﺣﺠﻢ ورﯾﺪ اﯾﻨﺘﺮﻧﺎل ژﮔﻮﻻر ﻧﺮﻣﺎل اﺳﺖ.
-3 در ﺑﻌﻀﯽ ﻣﻮارد ﺳﻨﺪرم ﻧﻔﺮوﺗﯿﮏ ﮐﻪ دﻓﻊ ﺷﺪﯾﺪ ﭘﺮوﺗﺌﯿﻦ دارﯾﻢ و آﻟﺒﻮﻣﯿﻦ ﭘﻼﺳﻤﺎ ﮐﻢ ﺷﺪه و در ﻧﺘﯿﺠﻪ ﻓﺸﺎر اﺳﻤﺰي ﺧﻮن ﮐﻢ ﻣﯽﺷﻮد و آب و ﺳﺪﯾﻢ از داﺧﻞ ﻋﺮوق ﺑﻪ ﻣﺎﯾﻊ ﻓﻀﺎي ﻣﯿﺎنﺑﺎﻓﺘﯽ ﻣﯽ رود و ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ ﮐﻢ ﻣﯽﺷﻮد←ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ ﺑﺎﻓﺖﻫﺎ ﮐﻢ ﻣﯽﺷﻮد←ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺟﺒﺮاﻧﯽ ﻓﻌﺎل ﻣﯽﺷﻮﻧﺪ و ادم ﺑﯿﺸﺘﺮ ﻣﯽﺷﻮد.
ﻧﮑﺘﻪ:ﻓﺸﺎر ورﯾﺪي ﻣﻌﻤﻮﻻً ﻧﺮﻣﺎل اﺳﺖ.
-4 در ﺳﭙﺴﯿﺲ ﯾﮏ ﺳﺮي واﺳﻄﻪﻫﺎ ﺗﻮﻟﯿﺪ ﻣﯽﺷﻮﻧﺪ ﮐﻪ ﺑﺎﻋﺚ ﺗﻨﮕﯽ آرﺗﺮﯾﻮلﻫﺎ ﻣﯽﺷﻮﻧﺪ و از ﻃﺮف دﯾﮕﺮ ورﯾﺪﻫﺎ ﮔﺸﺎد ﻣﯽﺷﻮﻧﺪ.
ﭘﺲ در ﺳﻪ ﺣﺎﻟﺖ اول ﺣﺠﻢ ﻣﺎﯾﻊ ﻣﯿﺎن ﺑﺎﻓﺘﯽ زﯾﺎد ﺷﺪه و ادم اﯾﺠﺎد ﻣﯽﺷﻮد و ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺟﺒﺮاﻧﯽ ادم را ﺑﺪﺗﺮ ﻣﯽﮐﻨﻨﺪ.*ﻣﺜﺎﻟﯽ ﮐﻪ ﯾﮑﯽ از ﻫﻤﮑﻼﺳﯽ ﻫﺎ ﺑﻪ آن اﺷﺎره ﮐﺮدﻧﺪ: دﯾﺎﺑﺖ ﮐﻨﺘﺮل ﻧﺸﺪه (ﺑﻪ دﻟﯿﻞ اﻓﺰاﯾﺶ ﺣﺠﻢ ادرار)
ﭘﺲ ﺑﯿﻤﺎري ﮐﻪ ﻗﻨﺪش 1000 اﺳﺖ و ﮐﻨﺘﺮل ﻧﺸﺪه، روزي 10 ﻟﯿﺘﺮ ادرار دارد ﭘﺲ ﮐﻤﺒﻮد ﺣﺠﻢ ﯾﺎ ﻫﺎﯾﭙﻮوﻟﻤﯽ ﭘﯿﺪا ﻣﯽﮐﻨﺪ.وﺟﻪ ﻣﺸﺘﺮك ﻫﻤﻪي اﻧﻮاع ﻫﺎﯾﭙﻮوﻟﻤﯽ: ﮐﺎﻫﺶ ﺳﺪﯾﻢ ﭘﻼﺳﻤﺎ و ﺣﺠﻢ ﻣﻮﺛﺮ ﺷﺮﯾﺎﻧﯽ
Symptoms & Signs for Hypovolemia :
ﻋﻼﻣﺖﻫﺎﯾﯽ ﮐﻪ ﻣﺮﯾﺾ ﻣﯽﮔﻮﯾﺪ را symptom ﮔﻮﯾﻨﺪ. ﻧﺸﺎﻧﻪﻫﺎﯾﯽ ﮐﻪ ﻣﺎ ﭘﺰﺷﮏ در ﻣﻌﺎﯾﻨﻪ ﭘﯿﺪا ﻣﯽﮐﻨﯿﻢ را sign ﮔﻮﯾﻨﺪ. ﺑﺴﺘﮕﯽ ﺑﻪ ﺷﺪت دارد:
ﻧﺸﺎﻧﻪﻫﺎ:
.1ﺧﻔﯿﻒ:ﻣﺜﻼً %5 ﺣﺠﻢ ﭘﻼﺳﻤﺎ ﮐﻢ ﺷﺪه ﺑﺎﺷﺪ: .1ﺗﺸﻨﮕﯽ .2ﺿﻌﻒ و ﺑﯽﺣﺎﻟﯽ
.2ﺷﺪﯾﺪ: .1 10-15% ﺳﺒﮑﯽ ﺳﺮ .2 (light headedness)ﺳﯿﺎﻫﯽ رﻓﺘﻦ ﭼﺸﻢﻫﺎ .3 (dizziness) اﺣﺴﺎس ﺗﺸﻨﮕﯽ ﺷﺪﯾﺪ
ﻣﻤﮑﻦ اﺳﺖ ﺑﻪ ﻋﻠﺖ ﮐﺎﻫﺶ ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ ﺑﺎﻓﺖﻫﺎ ﻣﺮﯾﺾ ﻋﻼﻣﺖدار ﺷﻮد:
.1ﮐﺎﻫﺶ ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ ﻗﻠﺐ: درد ﺳﯿﻨﻪ. در اﻓﺮاد ﻣﺴﻦ و اﻓﺮادي ﮐﻪ ﻣﺸﮑﻞ ﻗﻠﺒﯽ دارﻧﺪ: ﺳﮑﺘﻪ
.2ﮐﺎﻫﺶ ﺧﻮن رﺳﺎﻧﯽ ﺑﻪ روده: درد ﺷﮑﻢ
.3ﮐﺎﻫﺶ ﺧﻮن رﺳﺎﻧﯽ ﺑﻪ ﻣﻐﺰ: ﺳﺮدرد و ﺧﻮاب آﻟﻮدﮔﯽ.
ﻣﺜﺎل: ﻣﺮﯾﺾﻫﺎي ﭘﯿﺮ: ﺑﻌﺪ از ﭼﻨﺪ ﺑﺎر اﺳﺘﻔﺮاغ دﭼﺎر ﻫﺎﯾﭙﻮوﻟﻤﯽ ﻣﯽﺷﻮﻧﺪ←ﮐﻤﺎ←ﺳﺮم←ﺧﻮن ﺑﻪ ﻣﻐﺰ ﻣﯽرﺳﺪ و ﻫﻮﺷﯿﺎر ﻣﯽﺷﻮﻧﺪ..4اﮔﺮ ﺧﯿﻠﯽ ﺷﺪﯾﺪ ﺷﻮد ﺧﻮن رﺳﺎﻧﯽ ﺑﻪ ﮐﻠﯿﻪ ﻫﻢ ﮐﻢ ﻣﯽﺷﻮد: ﮐﺎﻫﺶ ادرار ﯾﺎ ﺣﺘﯽ anuria (ﺗﻮﻟﯿﺪ ادرار ﺑﻪ ﺧﻮن ﻧﯿﺎز دارد).
*ﺑﺮاي ﭘﺰﺷﮏ signﻫﺎ ﻣﻬﻢ اﺳﺖ!
ﺑﺮاي ارزﯾﺎﺑﯽ ﺑﺎﻟﯿﻨﯽ ﻫﺮ ﯾﮏ از اﺟﺰاي ECF ﭘﺎراﻣﺘﺮﻫﺎﯾﯽ دارﯾﻢ:
ارزﯾﺎﺑﯽ ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ:
ﻓﺸﺎر ﺧﻮن را دارﯾﻢ، ﯾﮏ ﺑﺎر ﻓﺸﺎر ﺧﻮن را در ﺣﺎﻟﺖ ﺧﻮاﺑﯿﺪه ﻣﯽﮔﯿﺮﯾﻢ و ﯾﮏ ﺑﺎر ﻣﺮﯾﺾ را ﻣﯽ ﻧﺸﺎﻧﯿﻢ و ﺑﻌﺪ از ﯾﮏ اﻟﯽ دو دﻗﯿﻘﻪ دوﺑﺎره ﻓﺸﺎرش را ﻣﯽﮔﯿﺮﯾﻢ، ﻣﻤﮑﻦ اﺳﺖ ﺑﯿﻤﺎري ﮐﻪ ﻫﯿﭙﻮوﻟﻤﯽ دارد، در ﺣﺎﻟﺖ ﺧﻮاﺑﯿﺪه ﻓﺸﺎر ﻧﺮﻣﺎل داﺷﺘﻪ ﺑﺎﺷﺪ. در اﯾﻦ ﺣﺎﻟﺖ ﺗﺴﺖ ﺗﯿﻠﺖ (tilt test) ﻣﯽﮔﯿﺮﯾﻢ. ﺑﻪ اﯾﻦ ﺻﻮرت ﮐﻪ وﻗﺘﯽ او را ﻣﯽﻧﺸﺎﻧﯿﻢ، ﻓﺸﺎرش اﻓﺖ ﭘﯿﺪا ﻣﯽﮐﻨﺪ ﮐﻪ ﺑﻪ آن orthostatic hypotension (ﮐﺎﻫﺶ ﻓﺸﺎر ﺧﻮن وﺿﻌﯿﺘﯽ) ﮔﻔﺘﻪ ﻣﯽﺷﻮد و ﻫﻤﭽﻨﯿﻦ ﻧﺒﻀﺶ اﻓﺰاﯾﺶ ﻣﯽﯾﺎﺑﺪ (ﺑﻪ دﻟﯿﻞ ﻓﻌﺎل ﺷﺪن ﺳﻤﭙﺎﺗﯿﮏ). در ﻣﻮاردي ﺑﻪ اﯾﻦ ﻫﻢ اﮐﺘﻔﺎ ﻧﻤﯽﺷﻮد و ﻣﺮﯾﺾ را در ﺣﺎﻟﺖ اﯾﺴﺘﺎده ﻗﺮار ﻣﯽدﻫﻨﺪ و ﺳﭙﺲ ﻓﺸﺎرش را ﻣﯽﮔﯿﺮﻧﺪ.
ﻧﮑﺘﻪ: اﮔﺮ در ﺣﺎﻟﺖ ﺧﻮاﺑﯿﺪه ﻓﺸﺎر ﺳﯿﺴﺘﻮﻟﯽ اش زﯾﺮ 90ﻣﯿﻠﯽ ﻣﺘﺮ ﺟﯿﻮه ﺑﺎﺷﺪ، دﭼﺎر ﺷﻮك ﻫﯿﭙﻮوﻟﻤﯿﮏ اﺳﺖ و ﺣﺪاﻗﻞ %30 ﺣﺠﻢ ﭘﻼﺳﻤﺎش ﮐﻢ ﺷﺪه.ﻧﮑﺘﻪ: اﮔﺮ %20 از ﺣﺠﻢ ECF ﮐﻢ ﺷﻮد، ﺑﯿﻤﺎر ﻫﯿﭙﻮﺗﺎﻧﺴﯿﻮن ارﺗﻮﺳﺘﺎﺗﯿﮏ ﭘﯿﺪا ﻣﯽﮐﻨﺪ.
ارزﯾﺎﺑﯽ ﺣﺠﻢ ورﯾﺪي:
JVP (jugular venous pressures)
ﻓﺸﺎر دﻫﻠﯿﺰي ﺑﻬﺘﺮﯾﻦ ﻣﻌﯿﺎر ﺣﺠﻢ ورﯾﺪي ﻣﺎﺳﺖ وﻟﯽ در ﺑﺎﻟﯿﻦ ﻧﻤﯽﺗﻮان آن را ﻣﺴﺘﻘﯿﻤﺎً اﻧﺪازه ﮔﺮﻓﺖ. ﻋﻀﻠﻪي اﺳﺘﺮﻧﻮﮐﻼﯾﺪوﻣﺎﺳﺘﻮﺋﯿﺪ وﻗﺘﯽ ﻣﯽآﯾﺪ ﭘﺎﯾﯿﻦ 2 ﺷﺎﺧﻪ ﻣﯽﺷﻮد، ﯾﮑﯽ ﻣﯽآﯾﺪ و ﻣﯽﭼﺴﺒﺪ ﺑﻪ اﺳﺘﺮﻧﻮم و دﯾﮕﺮي ﺑﻪ ﮐﻼوﯾﮑﻮل ﻣﯽﭼﺴﺒﺪ و اﯾﻦ وﺳﻂ ﯾﮏ ﻣﺜﻠﺚ ﺗﺸﮑﯿﻞ ﻣﯽﺷﻮد و در آن ﻧﺒﺾ ورﯾﺪ internal jugular در زاوﯾﻪ 30 درﺟﻪ ﻣﺸﺎﻫﺪه ﻣﯽﺷﻮد. وﻗﺘﯽ ﺣﺠﻢ ورﯾﺪي ﮐﻢ ﺷﻮد، دﯾﮕﺮ در زاوﯾﻪ 30 درﺟﻪاي ﺑﯿﻤﺎر ﻧﺒﺾ ﻣﺸﺎﻫﺪه ﻧﻤﯽﺷﻮد و ﺑﺎﯾﺪ او را ﺑﺨﻮاﺑﺎﻧﯿﻢ. اﮔﺮ ﺣﺠﻢ ورﯾﺪي ﺧﯿﻠﯽ ﮐﻢ ﺑﺎﺷﺪ در ﺣﺎﻟﺖ ﺧﻮاﺑﯿﺪه ﻫﻢ ﻧﺒﺾ ﻣﺸﺎﻫﺪه ﻧﻤﯽﺷﻮد.
ﺑﺎﻻﺗﺮﯾﻦ ﻧﻘﻄﻪاي را ﮐﻪ ﻧﺒﺾ ژوﮔﻮﻻر ﻣﺸﺎﻫﺪه ﻣﯽﺷﻮد را ﻋﻼﻣﺖ ﮔﺬاري ﻣﯽﮐﻨﯿﻢ ﺳﭙﺲ ﻓﺎﺻﻠﻪ ﻋﻤﻮدي آن را ﺗﺎ ﻣﺎﻧﻮﺑﺮﯾﻮم اﺳﺘﺮﻧﻮم اﻧﺪازه ﮔﯿﺮي ﻣﯽﮐﻨﯿﻢ( ﻣﺜﻼً 3ﺳﺎﻧﺘﯽ ﻣﺘﺮ) و ﻋﺪد ﺣﺎﺻﻞ را ﺑﻪ ﻋﻼوه ﭘﻨﺞ ﻣﯽﮐﻨﯿﻢ (ﭼﻮن ﻓﺎﺻﻠﻪ ﻣﺎﻧﻮﺑﺮﯾﻮم ﺗﺎ دﻫﻠﯿﺰ راﺳﺖ ﺣﺪوداً 5 ﺳﺎﻧﺘﯽ ﻣﺘﺮ اﺳﺖ) ﮐﻪ ﻣﯽﺷﻮد 8ﺳﺎﻧﺘﯽ ﻣﺘﺮ و ﻓﺸﺎر دﻫﻠﯿﺰ راﺳﺖ را ﺑﻪ دﺳﺖ ﻣﯽآورﯾﻢ. ( ﻧﺒﺾ را ﺑﺎﻻﺗﺮ ﻣﯽ ﺑﯿﻨﯿﻢ)
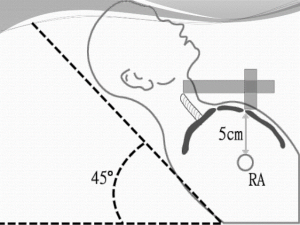
اﻟﺒﺘﻪ اﺳﺘﺎد ﮔﻔﺘﻨﺪ 30 درﺟﻪ وﻟﯽ در اﯾﻨﺘﺮﻧﺖ در ﻋﮑﺲﻫﺎ ﺑﺎ زاوﯾﻪ 45درﺟﻪ ﺑﻮد.
اﯾﻦ ﻓﺎﺻﻠﻪي 8 ﺗﺎ 12 ﻧﺮﻣﺎل اﺳﺖ و در ﺑﯿﻤﺎري ﮐﻪ ﺣﺠﻢ ورﯾﺪي ﺑﺎﻻ اﺳﺖ اﯾﻦ ﻓﺎﺻﻠﻪ اﻓﺰاﯾﺶ ﭘﯿﺪا ﻣﯽﮐﻨﺪ. در ﻫﺎﯾﭙﻮوﻟﻤﯽ ﻫﻢ ﭼﻮن ﺳﯿﺴﺘﻢ ﺳﻤﭙﺎﺗﯿﮏ ﻓﻌﺎل ﻣﯽﺷﻮد، ﻧﺒﺾ اﻗﺰاﯾﺶ ﻣﯽﯾﺎﺑﺪ و ﻣﺮﯾﺾ دﭼﺎر ﺗﺎﮐﯽﮐﺎردي ﻣﯽﺷﻮد و ﭼﻮن ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ ﭘﻮﺳﺖ ﮐﻢ ﻣﯽﺷﻮد، ﭘﻮﺳﺖ ﻣﺮﯾﺾ ﺳﺮد و ﺳﯿﺎﻧﻮﺗﯿﮏ ﻣﯽﺷﻮد.
ارزﯾﺎﺑﯽ ﺣﺠﻢ ﻣﯿﺎن ﺑﺎﻓﺘﯽ:
.2 turgor.1ﻣﺨﺎط .3ﻋﺮق
اﮔﺮ ﺣﺠﻢ ﻣﯿﺎنﺑﺎﻓﺘﯽ زﯾﺎد ﺷﻮد، ﺑﯿﻤﺎر دﭼﺎر ادم ﻣﯽﺷﻮد، ادم در ﺳﺎق ﭘﺎ ﺑﻬﺘﺮ دﯾﺪه ﻣﯽﺷﻮد. 10 ﺗﺎ 30 ﺛﺎﻧﯿﻪ ﺑﺎ اﻧﮕﺸﺖ ﻓﺸﺎر ﻣﯽدﻫﯿﻢ و ﺳﭙﺲ اﻧﮕﺸﺖ را ﺑﺮ ﻣﯽدارﯾﻢ. ﺟﺎي اﻧﮕﺸﺖ ﻣﯽﻣﺎﻧﺪ ﮐﻪ ﺑﻪ آن ادم ﮔﻮدهﮔﺬار ﻣﯽﮔﻮﯾﻨﺪ. در ﻣﺮﯾﺾﻫﺎﯾﯽ ﮐﻪ ﺑﺴﺘﺮياﻧﺪ، ﻧﺎﺣﯿﻪ ﭘﺮه ﺳﺎﮐﺮال را ﺑﺎﯾﺪ ﻓﺸﺎر ﺑﺪﻫﯿﻢ و ﺑﺒﯿﻨﯿﻢ.
اﮔﺮ ﺣﺠﻢ ﻣﯿﺎنﺑﺎﻓﺘﯽ ﮐﻢ ﺷﻮد، ﭘﻮﺳﺖ ﭼﺮوﮐﯿﺪه ﻣﯽﺷﻮد و ﺧﺎﺻﯿﺖ ارﺗﺠﺎﻋﯽ (turgor) ﺧﻮد را از دﺳﺖ ﻣﯽدﻫﺪ و اﮔﺮ ﻣﺮﯾﺾ را وﺷﮕﻮن ﺑﮕﯿﺮﯾﻢ ﺟﺎﯾﺶ ﺑﺮاي ﻣﺪﺗﯽ ﻣﯽﻣﺎﻧﺪ. در اﻓﺮاد ﭘﯿﺮ turgor در ﺣﺎﻟﺖ ﻃﺒﯿﻌﯽ ﮐﻢ اﺳﺖ. ﺑﻨﺎﺑﺮاﯾﻦ در آنﻫﺎ اﯾﻦ ﺗﺴﺖ ﻗﺎﺑﻞ اﻋﺘﻤﺎد ﻧﯿﺴﺖ. ﻧﺸﺎﻧﻪ دﯾﮕﺮ ﮐﺎﻫﺶ IF، ﺧﺸﮏ ﺷﺪن ﺳﻄﻮح ﻣﺨﺎﻃﯽ ﻣﺜﻞ زﺑﺎنو ﮐﺎﻫﺶ ﺗﻌﺮﯾﻖ ﻧﺎﺣﯿﻪ زﯾﺮ ﺑﻐﻞ اﺳﺖ.
وﻗﺘﯽ ﻣﺮﯾﻀﯽ ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽاش اﻓﺖ ﭘﯿﺪا ﻣﯽﮐﻨﺪ، ﯾﮏ ﺳﺮي ﻋﻼﺋﻢ ﻓﺮدي ﻫﻢ ﭘﯿﺪا ﻣﯽﮐﻨﺪ ﻣﺜﻼً ﺗﺎﮐﯽﮐﺎرد ﻣﯽﺷﻮد (ﺳﻤﭙﺎﺗﯿﮏ ﻓﻌﺎل ﻣﯽﺷﻮد)، ﮐﺎﻫﺶ ﭘﺮﻓﯿﻮژن اﻧﺪامﻫﺎ و در ﻣﻮارد ﺷﺪﯾﺪ MI ﻣﻤﮑﻦ اﺳﺖ رخ ﺑﺪﻫﺪ، ﮐﺎﻫﺶ ﻫﻮﺷﯿﺎري (ﺑﻪ دﻟﯿﻞ ﻧﺮﺳﯿﺪن ﺧﻮن ﺑﻪ ﻣﻐﺰ) و ﺧﻮاب آﻟﻮدﮔﯽ، درد ﺷﮑﻢ (ﺧﻮنرﺳﺎﻧﯽ ﺑﻪ رودهﻫﺎ ﺗﻮﺳﻂ ﺷﺮﯾﺎن ﻣﺰاﻧﺘﺮﯾﮏ ﮐﻢ ﺷﺪه اﺳﺖ)، ﮐﺎﻫﺶ ﺣﺠﻢ ادرار، ﭼﻮن ﻣﯿﺰان ﺧﻮﻧﺮﺳﺎﻧﯽ ﺑﻪ ﮐﻠﯿﻪ و glomerular filtration (GFR) rate ﮐﻢ ﻣﯽﺷﻮد و در ﺻﻮرت ﻋﺪم درﻣﺎن ﮐﻠﯿﻪ دﭼﺎر ﻧﺎرﺳﺎﯾﯽ ﻣﯽﺷﻮد. ﺗﻮﺑﻮلﻫﺎ در اﺛﺮ اﯾﺴﮑﻤﯽ ﺗﺨﺮﯾﺐ ﻣﯽﺷﻮﻧﺪ.
ﻫﺎﯾﭙﻮوﻟﻤﯽ ﺑﺎ اﻓﺰاﯾﺶ ﻏﻠﻈﺖ ادرار ﻫﻤﺮاه اﺳﺖ (ﺑﻪ دﻟﯿﻞ ﻓﻌﺎﻟﯿﺖﻫﺎي ADH، RAAS، ﺳﻤﭙﺎﺗﯿﮏ)، ﻏﻠﻈﺖ ادرار ﺑﺎ وزن ﻣﺨﺼﻮص و اﺳﻤﻮﻻﻟﯿﺘﻪ ﻣﺸﺨﺺ ﻣﯽﺷﻮد ﮐﻪ در ﻫﺎﯾﭙﻮوﻟﻤﯽ زﯾﺎد ﻣﯽﺷﻮﻧﺪ. ﺳﺪﯾﻢ ادرار در اﺛﺮ ﻣﮑﺎﻧﯿﺴﻢﻫﺎي ﺟﺒﺮاﻧﯽ ﺷﺮوع ﺑﻪ ﮐﻢ ﺷﺪن ﻣﯽﮐﻨﻨﺪ و ﻫﻤﺮاه ﺑﺎ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ و آب، اوره ﻫﻢ ﺑﺎزﺟﺬب ﻣﯽﺷﻮد، ﺑﻨﺎﺑﺮاﯾﻦ اوره ﺧﻮن زﯾﺎد ﻣﯽﺷﻮد (اﻓﺰاﯾﺶ (BUN وﻟﯽ در ﻣﺮاﺣﻞ اول ﺗﺎ زﻣﺎﻧﯽ ﮐﻪ ﮐﻠﯿﻪ ﻧﺎرﺳﺎ ﻧﺸﺪه اﺳﺖ، ﮐﺮاﺗﯿﻨﯿﻦ ﻧﺮﻣﺎل اﺳﺖ و ﻧﺴﺒﺖ اوره ﺑﻪ ﮐﺮاﺗﯿﻨﯿﻦ ﺑﻪ ﺑﺎﻻي 20 ﻣﯽرﺳﺪ (در ﺣﺎﻟﺖ ﻋﺎدي 10 اﺳﺖ). ﻫﻤﺰﻣﺎن ﺑﺎ اﯾﻦﻫﺎ اﺳﯿﺪ اورﯾﮏ ﻫﻢ ﺑﺎزﺟﺬب ﻣﯽﺷﻮد. در ادرار ﭘﺮوﺗﺌﯿﻨﯽ ﺑﻪ ﻧﺎم ﺗﺎم ﻫﻮرﺳﻔﺎل((tamm-horsfall وﺟﻮد دارد. وﻗﺘﯽ ادرار ﻏﻠﯿﻆ ﻣﯽﺷﻮد (در ﺟﺮﯾﺎن ﻫﯿﭙﻮوﻟﻤﯽ) اﯾﻦ ﭘﺮوﺗﺌﯿﻦ رﺳﻮب ﻣﯽﮐﻨﺪ و ﺳﺎﺧﺘﺎرﻫﺎي ﻣﮑﻌﺒﯽ ﺷﮑﻠﯽ را ﺑﻪ ﻧﺎم hyaline casts ﺗﺸﮑﯿﻞ ﻣﯽدﻫﺪ. ﻫﻨﮕﺎم ﺑﯿﺪار ﺷﺪن در ﺻﺒﺢ و ورزش ﮐﺮدن ﮐﻪ ادرار ﻏﻠﯿﻆ ﻣﯽﺷﻮد ﻫﯿﺎﻟﯿﻦ ﮐﺴﺖ ﻣﻤﮑﻦ اﺳﺖ ﺗﺸﮑﯿﻞ ﺷﻮد ﮐﻪ ﺑﺮﺧﻼف ﺣﺎﻟﺖ ﻗﺒﻞ ﮐﻪ ﭘﺎﺗﻮﻟﻮژﯾﮏ ﺑﻮد در اﯾﻦ ﺣﺎﻟﺖ ﻓﯿﺰﯾﻮﻟﻮژﯾﮏ اﺳﺖ.
ﺑﻪ ﻃﻮر ﺧﻼﺻﻪ: در ﻣﺮﯾﺾ ﻫﺎﯾﭙﻮوﻟﻤﯽ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ در ﮐﻠﯿﻪ اﻓﺰاﯾﺶ ﭘﯿﺪا ﻣﯽﮐﻨﺪ ←ﻫﻤﺮاه ﺑﺎ ↑ ﺑﺎزﺟﺬب آب و ﻫﻤﺮاه ﺑﺎ ﺑﺎزﺟﺬب اوره و اﺳﯿﺪاورﯾﮏ وﻟﯽ ﺑﺎزﺟﺬب ﮐﺮاﺗﯿﻨﯿﻦ ﻧﺪارﯾﻢ. در ﺗﻮﺑﻮل ﮐﻠﯿﻪ دﻓﻊ ﮐﺮاﺗﯿﻨﯿﻦ ﺛﺎﺑﺖ ﻣﯽﻣﺎﻧﺪ. ادرار ﻏﻠﯿﻆ ﻣﯽ ﺷﻮد←وزن ﻣﺨﺼﻮص اﻓﺰاﯾﺶ ﻣﯽﯾﺎﺑﺪ و ﺳﺪﯾﻢ ادرار ﮐﻢ ﻣﯽﺷﻮد.
ﻣﺮﯾﺾ ﻫﺎﯾﭙﻮوﻟﻤﯽ داﺷﺘﻪ ﺑﺎﺷﺪ وﻟﯽ ﺳﺪﯾﻢ ادرار ﮐﻢ ﻧﺸﻮد←در ﻧﺎرﺳﺎﯾﯽ ﮐﻠﯿﻪ ←وﻗﺘﯽ ﻣﻨﺸﺄ ﻫﺎﯾﭙﻮوﻟﻤﯽ ﮐﻠﯿﻪ ﺑﺎﺷﺪﻣﺜﻼً. در دﯾﺎﺑﺖ در ﻣﺼﺮف دﯾﻮرﺗﯿﮏ ←ﯾﻌﻨﯽ ﺳﺪﯾﻢ از ﮐﻠﯿﻪ زﯾﺎد دﻓﻊ ﺷﺪه ﮐﻪ ﺣﺠﻢ ﺧﻮن اﻓﺘﺎده ←ﺳﺪﯾﻢ ادرار زﯾﺎد ﻣﯽﺷﻮد.
ﻣﺸﺨﺼﺎت آزﻣﺎﯾﺸﮕﺎﻫﯽ (ﭘﺎراﮐﯿﻠﯿﻨﯿﮑﯽ):
BUN.1 ﮐﺮاﺗﯿﻨﯿﻦ20<
.2ﮐﺮاﺗﯿﻨﯿﻦ
.3 آزﻣﺎﯾﺶ ادرار 1, 08 <
.4اﺳﯿﺪاورﯾﮏ ﭘﻼﺳﻤﺎ
.5ﺳﺪﯾﻢ ادرار20mEq� > (ﺑﻪ ﺟﺰ در ﻣﻮاردي ﮐﻪ ﻫﺎﯾﭙﻮوﻟﻤﯽ ﺑﻪ دﻟﯿﻞ اﺧﺘﻼل ﮐﻠﯿﻪﺳﺖ)(ﻣﺜﻞ: دﯾﺎﺑﺖ و دﯾﻮرﺗﯿﮏﻫﺎ)
ﻧﮑﺘﻪ: ﺗﺸﺨﯿﺺ ﻫﯿﭙﻮوﻟﻤﯽ ﺑﯿﺸﺘﺮ ﺑﺎﻟﯿﻨﯽﺳﺖ و ﺧﯿﻠﯽ ﻧﯿﺎز ﺑﻪ آزﻣﺎﯾﺶ ﻧﺪارد.
ﻧﮑﺘﻪ: اﮔﺮ ﺣﺪود %20 ﺣﺠﻢ ﺧﻮن ﮐﻢ ﺷﻮد ﺑﯿﻤﺎر دﭼﺎر ﻫﺎﯾﭙﻮﺗﺎﻧﺴﯿﻮن ارﺗﻮﺳﺘﺎﺗﯿﮏ ﻣﯽﺷﻮد و اﮔﺮ 25 ﺗﺎ 30 درﺻﺪ ﮐﻢ ﺑﺸﻮد، ﺑﯿﻤﺎر در ﺣﺎﻟﺖﺧﻮاﺑﯿﺪه ﻫﻢ ﻓﺸﺎرش ﭘﺎﯾﯿﻦ اﺳﺖ و اﺻﻄﻼﺣﺎً در ﺣﺎﻟﺖ ﺷﻮك ﻫﯿﭙﻮوﻟﻤﯿﮏ ﻗﺮار ﻣﯽﮔﯿﺮد و ﻓﺸﺎر ﺳﯿﺴﺘﻮﻟﯽ ﺑﻪ زﯾﺮ 90mmHg ﻣﯽرﺳﺪ.
ﻧﮑﺘﻪ: ﻣﻤﮑﻦ اﺳﺖ ﺑﯿﻤﺎر از ﻗﺒﻞ ﻓﺸﺎر ﺧﻮن داﺷﺘﻪ ﺑﺎﺷﺪ ﮐﻪ در اﯾﻦ ﺣﺎﻟﺖ اﮔﺮ 40 ﻣﯿﻠﯽﻣﺘﺮ ﺟﯿﻮه ﻓﺸﺎرش اﻓﺖ ﮐﻨﺪ، ﺑﯿﻤﺎر در ﺣﺎﻟﺖ ﺷﻮك ﻗﺮار ﻣﯽﮔﯿﺮد.
ﻧﮑﺘﻪ: ﺑﯿﻤﺎري ﮐﻪ در ﺣﺎﻟﺖ ﺷﻮك اﺳﺖ، ﻣﺠﺎز ﺑﻪ ﮔﺮﻓﺘﻦ ﺗﺴﺖ ﺗﯿﻠﺖ از او ﻧﯿﺴﺘﯿﻢ، ﭼﻮن ﭘﺮﻓﯿﻮژن ﻣﻐﺰ ﮐﺎﻫﺶ ﭘﯿﺪا ﮐﺮده اﺳﺖ و ﺑﯿﻬﻮش ﻣﯽﺷﻮد.
درﻣﺎن ﻫﯿﭙﻮوﻟﻤﯽ:
اﺻﻮل درﻣﺎن:
.1ﻋﺎﻣﻞ اوﻟﯿﻪ را رﻓﻊ ﮐﻨﯿﻢ. (ﻣﺜﻼً درﻣﺎن اﺳﻬﺎل ﯾﺎ ﻗﻄﻊ ﻣﺼﺮف دﯾﻮرﺗﯿﮏﻫﺎ)
.2ﺳﺮم ﻧﻤﮑﯽ ﯾﺎ ﻧﺮﻣﺎل ﺳﺎﻟﯿﻦ (ﺳﺮم ﻓﯿﺰﯾﻮﻟﻮژﯾﮏ) ﻓﻘﻂ در .true hypovolemia ﻫﺮ ﻟﯿﺘﺮ آن 154 ﻣﯿﻠﯽاﮐﯽواﻻن ﺳﺪﯾﻢ دارد. در ﺻﻮرت ﺗﺰرﯾﻖ ﯾﮏ ﻟﯿﺘﺮ، 250 ﺳﯽﺳﯽ ﺑﻪ ﺣﺠﻢ داﺧﻞ ﻋﺮوق ﻣﯽرﺳﺪ (ﻣﯿﺰان ﺳﺪﯾﻢ ﺗﻘﺮﯾﺒﺎ ﺑﺎ ﺧﻮن ﺑﺮاﺑﺮ اﺳﺖ).
*ﺳﺪﯾﻢ ﺧﻮن140-145mEq� =
ﻧﮑﺘﻪ: در ﺑﯿﻤﺎران effective hypovolemia ﻧﺮﻣﺎل ﺳﺎﻟﯿﻦ ﺗﺠﻮﯾﺰ ﻧﻤﯽﺷﻮد ﭼﻮن ﺑﺎ اﻓﺰاﯾﺶ ﺷﺪﯾﺪ IF ﻫﻤﺮاه اﺳﺖ و ادم ﺷﺪﯾﺪ رﯾﻮي و … ﻣﻤﮑﻦ اﺳﺖ رخ دﻫﺪ.
ﻫﺎﯾﭙﺮوﻟﻤﯽ:
ﺑﻪ ﻣﻌﻨﯽ اﻓﺰاﯾﺶ ﺣﺠﻢ ECF اﺳﺖ ﮐﻪ اﻧﻮاع ﻣﺨﺘﻠﻔﯽ دارد:
1 2 3 4ﺷﺮﯾﺎن اﻓﺰاﯾﺶ اﻓﺰاﯾﺶ ﮐﺎﻫﺶ ﯾﺎ ﺛﺎﺑﺖ ﮐﺎﻫﺶ ﯾﺎ ﺛﺎﺑﺖورﯾﺪ اﻓﺰاﯾﺶ ﺛﺎﺑﺖ اﻓﺰاﯾﺶ ﮐﺎﻫﺶ ﯾﺎ ﺛﺎﺑﺖIF اﻓﺰاﯾﺶ ﺛﺎﺑﺖ اﻓﺰاﯾﺶ اﻓﺰاﯾﺶ
ﻣﺜﺎل ﻫﺎي ﺑﺎﻟﯿﻨﯽ:
ﺣﺎﻟﺖ اول: ﻧﺎرﺳﺎﯾﯽ ﮐﻠﯿﻪ ﮐﻪ ﺑﻪ دﻟﯿﻞ اﺧﺘﻼل در دﻓﻊ آب و ﺳﺪﯾﻢ … . ﺳﺪﯾﻢ در ﮐﻞ ECF اﺣﺘﺒﺎس ﭘﯿﺪا ﻣﯽﮐﻨﺪ
– ﻓﺸﺎر ﺧﻮن ﺑﺎﻻ (ﺷﺮﯾﺎﻧﯽ– (↑ ادم ﻣﺜﺒﺖ(JVP (jugular venous pressures) – (IF↑ ﺑﺎﻻ (ورﯾﺪي(↑
ﺣﺎﻟﺖ دوم: اﻓﺰاﯾﺶ ﺗﺮﺷﺢ آﻟﺪوﺳﺘﺮون (ﻫﯿﭙﺮآﻟﺪوﺳﺘﺮوﻧﯿﺴﻢ) ، ﻣﺜﻞ ﺗﻮﻣﻮر آدرﻧﺎل – ﻓﺸﺎر ﺧﻮن ﺑﺎﻻ (ﺷﺮﯾﺎﻧﯽ(↑
JVP – ﻧﺮﻣﺎل (ورﯾﺪي ﻧﺮﻣﺎل) – ادم ﻣﻨﻔﯽ(IF ﻧﺮﻣﺎل)
ﺳﻮال: آﻟﺪوﺳﺘﺮون ﺑﺎﻋﺚ ﺑﺎزﺟﺬب ﺳﺪﯾﻢ ﻣﯽﺷﻮد. ﭘﺲ ﭼﺮا ادم ﻣﺸﺎﻫﺪه ﻧﻤﯽﺷﻮد؟
ﺟﻮاب از ﻓﯿﺰﯾﻮﻟﻮژي ﮔﺎﯾﺘﻮن: ﺑﺎ وﺟﻮد اﯾﻦ ﮐﻪ آﻟﺪوﺳﺘﺮون ﯾﮑﯽ از ﻗﺪرﺗﻤﻨﺪﺗﺮﯾﻦ ﻫﻮرﻣﻮنﻫﺎي ﻧﮕﻪ دارﻧﺪه ﺳﺪﯾﻢ ﻣﯽﺑﺎﺷﺪ، ﺑﻪ دﻧﺒﺎل ﺗﺮﺷﺢ ﻣﻘﺎدﯾﺮ ﺑﯿﺶ از ﺣﺪ آﻟﺪوﺳﺘﺮون، ﺳﺪﯾﻢ ﻣﻮﻗﺘﺎً ﻣﺤﺘﺒﺲ ﻣﯽﺷﻮد. اﻓﺰاﯾﺶ ﺣﺠﻢ ECF ﺑﻪ واﺳﻄﻪ آﻟﺪوﺳﺘﺮون ﮐﻪ ﺑﯿﺶ از ﯾﮏ ﺗﺎ دو روز ﻃﻮل ﻣﯽﮐﺸﺪ، ﻣﻨﺠﺮ ﺑﻪ اﻓﺰاﯾﺶ ﻓﺸﺎر ﺷﺮﯾﺎﻧﯽ ﻧﯿﺰ ﻣﯽﺷﻮد؛ ﺳﭙﺲ اﻓﺰاﯾﺶ ﻓﺸﺎر ﺷﺮﯾﺎﻧﯽ ﺳﺒﺐ ﺗﺮﺷﺢ ﻫﻮرﻣﻮن ANP ﺷﺪه و ﺳﺒﺐ ﻣﯽﺷﻮد ﮐﻪ ﺳﺪﯾﻢ دﻓﻊ ﺷﻮد و ﺣﺠﻢ ECF ﺑﻪ ﺣﺎﻟﺖ ﻧﺮﻣﺎل ﺑﺮﮔﺮدد وﻟﯽ ﯾﮏ ﻣﻘﺪار ﮐﻤﯽ ﻓﺸﺎر ﺧﻮن ﺑﯿﻤﺎر ﺑﺎﻻ ﺧﻮاﻫﺪ ﻣﺎﻧﺪ زﯾﺮا ﺑﺮاي دﻓﻊ ﺳﺪﯾﻢ ﺑﺎﯾﺪ ﻓﺸﺎر ﺧﻮن ﺳﯿﺴﺘﻤﯿﮏ ﺑﯿﻤﺎر ﻧﺴﺒﺖ ﺑﻪ ﻧﺮﻣﺎل ﺑﺎﻻﺗﺮ ﺑﺎﺷﺪ.
ﺣﺎﻟﺖ ﺳﻮم: CHF (congestive heart failure) ﯾﺎ ﻧﺎرﺳﺎﯾﯽ ﻗﻠﺒﯽ – ﻓﺸﺎر ﺧﻮن ﭘﺎﯾﯿﻦ ﯾﺎ ﻧﺮﻣﺎل (ﺣﺠﻢ ﻣﻮﺛﺮ ﺷﺮﯾﺎﻧﯽ↓ﯾﺎJVP – (← ﺑﺎﻻ (ﺣﺠﻢ ورﯾﺪي– (↑ ادم ﻣﺜﺒﺖ (IF↑)
ﺣﺎﻟﺖ ﭼﻬﺎرم: ﺳﻨﺪرم ﻧﻔﺮوﺗﯿﮏ و ﺳﯿﺮوز ﮐﺒﺪي، ﻓﺸﺎر ﺧﻮن ﻧﺮﻣﺎل JVP – ﻧﺮﻣﺎل(ﺣﺠﻢ ورﯾﺪي ﻧﺮﻣﺎل) – ادم ﻣﺜﺒﺖ (↑IF) و ﻣﻤﮑﻦ اﺳﺖ آب زﯾﺎدي در ﺻﻔﺎق ﺟﻤﻊ ﺷﻮد.
ﻧﮑﺘﻪ: ﻣﻤﮑﻦ اﺳﺖ ﯾﮏ ﻋﺎرﺿﻪ ﻫﻢ ﻫﯿﭙﻮوﻟﻤﯽ effective و ﻫﻢ ﻫﺎﯾﭙﺮوﻟﻤﯽ ﺑﺪﻫﺪ. ﻧﺎرﺳﺎﯾﯽ ﻗﻠﺒﯽ، ﻧﺎرﺳﺎﯾﯽ ﮐﺒﺪي و ﺳﻨﺪرم ﻧﻔﺮوﺗﯿﮏ از ﯾﮏ ﺟﻬﺖ ﻫﺎﯾﭙﺮوﻟﻤﯽ ﻣﯽدﻫﻨﺪ، زﯾﺮا ﺳﺒﺐ اﻓﺰاﯾﺶ IF و ﺣﺠﻢ ورﯾﺪي ﻣﯽﺷﻮﻧﺪ، از ﺳﻮي دﯾﮕﺮ ﻫﺎﯾﭙﻮوﻟﻤﯽ (effective) ﻣﯽدﻫﻨﺪ ﭼﻮن ﺣﺠﻢ ﺷﺮﯾﺎﻧﯽ را ﮐﻢ ﻣﯽﮐﻨﻨﺪ اﻣﺎ ﺑﻪ ﻃﻮر ﻏﺎﻟﺐ ﻫﺎﯾﭙﺮوﻟﻤﯽ ﻣﯽدﻫﻨﺪ.
درﻣﺎن:
-1 درﻣﺎن ﻋﻠﺖ زﻣﯿﻨﻪاي در ﺻﻮرت اﻣﮑﺎن
-2 ﺳﺪﯾﻢ رژﯾﻢ ﻏﺬاﯾﯽ را ﮐﺎﻫﺶ دﻫﯿﻢ.
-3 اﮔﺮ ﻓﺸﺎر ﺧﻮن ﻣﺮﯾﺾ ﺧﯿﻠﯽ ﭘﺎﯾﯿﻦ ﻧﺒﻮد داروﯾﯽ ﺑﺪﻫﯿﻢ ﮐﻪ دﻓﻊ ﺳﺪﯾﻢ را زﯾﺎد ﮐﻨﺪ ﻣﺜﻞ دﯾﻮرﺗﯿﮏﻫﺎ
دیدگاهتان را بنویسید